Tras la transferencia de un embrión, es posible que este logre implantarse en el útero a la primera y dé lugar a un embarazo evolutivo… O puede que no.
Las causas del fracaso pueden ser muchas y una de las más importantes es la calidad embrionaria. Pero el hecho de que un embrión no se implante a la primera, no significa necesariamente que nos encontremos ante lo que los expertos denominan técnicamente un “fallo de implantación recurrente (FIR)”. Es algo que a muchas personas que realizan tratamientos de Fecundación in vitro les cuesta entender y es un tema que genera controversia.
Según la SEF (Sociedad Española de Fertilidad), no existe una definición uniforme para el FIR. “Las antiguas definiciones, que incluían un alto número de ciclos de FIV fallidos o un alto número de embriones transferidos, han quedado obsoletas gracias a la mejor selección embrionaria y a los avances tecnológicos”, explica la Dra. Dalia Rodríguez, especialista en Reproducción de Dexeus Mujer.
La definición consensuada más reciente es la pactada en el documento del “Consenso de Lugano”, que ha contado con la aportación de 27 expertos internacionales, explica la Dra. Marta Devesa, especialista en Reproducción de Dexeus Mujer. Según este documento, el fallo de implantación se describe como “la ausencia de embarazo clínico después de la transferencia de -al menos- tres embriones euploides (sin alteraciones cromosómicas) en mujeres que no presenten ningún problema uterino”, o “tras la transferencia del número de embriones que se considere suficiente y adecuado a la edad de cada mujer, si estos no se han analizado genéticamente”, puntualiza.
Para entender mejor por qué diagnosticar y definir el FIR resulta algo complejo, es importante tener en cuenta varias cosas:
- Lograr un embarazo no es tan fácil como parece, ni siquiera de forma natural. La posibilidad de que una pareja joven, sin problemas de fertilidad, que mantenga relaciones sexuales con regularidad y no utilice ningún método anticonceptivo lo consiga es solo de un 25%. Y eso contando que los dos estén bien de salud, que la mujer tenga menos de 38 años y que no exista ningún problema de incompatibilidad u otras alteraciones genéticas.
- La mayoría de las/los pacientes que recurren a la Unidad de Reproducción Asistida ya tienen algún problema para concebir, así que hay que aceptar que es posible no conseguirlo a la primera y en ocasiones tampoco tras el segundo intento.
- No todos los embriones logran prosperar, aunque aparentemente sean de buen a calidad, aunque es cierto que en los tratamientos de reproducción asistida se realiza la transferencia justo en el momento adecuado, por lo que, en teoría, hay más probabilidades de que todo salga bien.
- Hacer más pruebas para encontrar qué ha fallado no siempre es útil. Puede suceder que una persona con problemas de fertilidad realice varios tratamientos fallidos y se pregunte si existe algún otro problema añadido no conocido o no detectado con anterioridad en el estudio básico que está impidiendo lograr el embarazo. Pero eso no significa de forma sistemática que estemos ante un fallo de implantación, ni que sea necesario empezar a realizar una prueba tras otra para detectar qué es lo que falla. De hecho, es importante tener en cuenta que hay muy poca evidencia sobre la utilidad de muchas de las pruebas que se ofrecen a los pacientes tras un fallo de FIV.
Después de todas estas explicaciones, la pregunta es: ¿cuál es el protocolo que hay que seguir en estos casos?
“El factor cromosómico embrionario es muy importante, porque esa es la principal razón de que un embrión no logre implantarse. Por ello en mujeres de 39 años o más, donde la tasa de anomalías cromosómicas embrionarias empieza a aumentar, solamente ya por la propia edad, recomendamos llevar a cabo un ciclo de FIV con cribado genético del embrión antes de transferirlo al útero: PGT-A”, añade la Dra. Devesa.
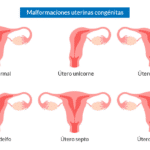
Otro factor a considerar es el uterino, por lo que se aconseja realizar una ecografía, idealmente con captura en 3D de la cavidad. El objetivo en este caso es descartar malformaciones uterinas o patologías como miomas, que puedan afectar a la cavidad, pólipos, adherencias, adenomiosis (presencia de tejido endometrial en la capa muscular uterina) y otras alteraciones.
Otras pruebas que también se pueden realizar son la histeroscopia y una biopsia endometrial, para detectar si existen ciertas alteraciones funcionales del endometrio, como alteraciones de la microbiota, endometriosis, endometritis, entre otras.
Por otro lado, existen algunas condiciones específicas en la mujer como pueden ser alteraciones endocrinológicas, hipotiroidismo, hipertiroidismo u otros trastornos de origen autoinmune que pueden tener un impacto negativo en la implantación.
“La posición de nuestro centro en estos casos es acompañar a nuestras/os pacientes y ofrecerles toda la ayuda disponible para mejorar los resultados, pero siempre valorando la eficacia y utilidad de cada paso, sin sobrediagnosticar ni dar tratamientos complementarios si no es necesario”, puntualiza la Dra. Devesa. “Siempre debemos ser prudentes en este sentido y si prescribimos algún tratamiento coadyuvante aclarar que se trata de medidas, que pueden beneficiar, pero que no son garantía de que los/as pacientes consigan su objetivo”.
En estos casos de fallos repetidos, “los profesionales en ocasiones derivamos a las/os pacientes a especialistas en endocrinología, si lo vemos necesario, o les indicamos que acudan a una Unidad de Hematología o de Inmunología cuando se sospecha que puede haber un componente autoinmune o un problema hematológico” indica la Dra. Dalia Rodríguez. “También aconsejamos acudir a nuestra Unidad de Nutrición, ya que cada vez se le está dando más importancia al estilo de vida y a la fertilidad», añade.
A modo de conclusión: el hecho de no lograr un embarazo tras la transferencia de uno o dos embriones no supone que estemos ante un problema de fallo de implantación. Hay que ser cautos con las pruebas y tratamientos que se dan, muchos de ellos costosos y no exentos de efectos secundarios. Es fundamental ofrecer a las pacientes y sus parejas la posibilidad de contar con apoyo emocional y un acompañamiento durante el proceso, por si lo necesitan, ya que no es fácil asumir más de un fracaso reproductivo, ni volver a intentarlo sin hacer «nada nuevo» que nos ayude a comprender por qué no lo hemos logrado o tener la esperanza de que en próximos intentos podemos conseguir el éxito.
Si has experimentado más de un fracaso reproductivo no saques conclusiones antes de tiempo ni te decepciones. Habla con tu ginecólogo y déjate guiar.