Todo lo que necesita saber sobre la Fecundación in Vitro
En Dexeus Mujer disponemos de un laboratorio de Fecundación in Vitro propio que nos permite avanzar en la investigación de nuevas técnicas y aplicarlas con una estricta coordinación en los procesos realizados por nuestro personal facultativo. De este modo, garantizamos la excelencia necesaria en este tipo de tratamientos para conseguir altas tasas de éxito.
La tasa media de embarazo tras Fecundación in Vitro es aproximadamente de un 40% de las parejas sometidas a tratamiento.
En el siguiente vídeo (dividido en 2 partes), nuestros propios especialistas: ginecólogos, biólogos, técnicos de laboratorio… explican el proceso de Fecundación in Vitro. Le invitamos a descubrirlo.
Introducción
La tasa media de embarazo tras fecundación “in Vitro” es aproximadamente de un 40% de las parejas sometidas a tratamiento.
Las condiciones particulares de cada pareja, el factor que origina la esterilidad, así como la edad, pueden influir en el aumento o disminución de la probabilidad de embarazo.
La fecundación “in Vitro” (FIV) es un Técnica de Reproducción Asistida que consiste en extraer los óvulos de una paciente que previamente ha sido estimulada con una terapia hormonal y ponerlos en contacto con los espermatozoides en el laboratorio (inseminación) poner en contacto uno o más ovocitos de una mujer con los espermatozoides de su pareja en el laboratorio.
De esta manera se pretende favorecer la fecundación cuando de forma natural existe algún problema que la dificulta. Una vez los ovocitos son fecundados, el embrión o embriones resultantes son evaluados y se transferidos al útero, en número variable según diferentes parámetros considerados, hasta un máximo de tres, que es lo legalmente permitido.
La fecundación “in Vitro” difiere de la fecundación “in Vivo” en que la unión de los gametos se realiza en el laboratorio, fuera del cuerpo de la mujer.
Indicaciones
Esta técnica se aconseja como tratamiento para parejas con distintos tipos de esterilidad, ya sea de origen femenino o masculino.
En un principio se utilizó sólo en mujeres con las trompas de Falopio obstruidas (factor tubárico). Actualmente se aplica en todos aquellos casos en que la esterilidad proviene de problemas relacionados con la fecundación o con las primeras etapas de la reproducción y en casos de esterilidad sin diagnóstico.
Indicaciones de la fecundación “in Vitro”:
- Obstrucción de las trompas de Falopio.
- Factor masculino.
- Factor ovulatorio.
- Endometriosis.
- Factor cervical.
- Factor inmunológico.
- Esterilidad sin diagnóstico.
Técnica
La mujer es sometida a un tratamiento de estimulación ovárica que se controla mediante ecografías y análisis hormonales.
En el momento de la ovulación, se realiza la punción folicular para extraer los óvulos que se inseminan posteriormente en el laboratorio, con espermatozoides obtenidos a partir de una muestra de semen de la pareja.
Los embriones conseguidos se transfieren en número máximo de 3 al interior del útero de la mujer. La transferencia embrionaria suele realizarse al segundo día post fecundación, aunque en algunos casos el período de cultivo “in Vitro” se prolongará hasta el estado de blastocisto, que se alcanza a los 5-7 días.
La fecundación “in Vitro” se produce aproximadamente en un 70% de los óvulos inseminados. Gracias a las técnicas de microinyección espermática (ICSI) se consiguen tasas de fecundación similares aún en pacientes con alteraciones seminales severas.
La congelación de embriones permite preservar aquellos embriones que no son transferidos en el propio ciclo de FIV y que evolucionan favorablemente, para poder ser utilizados en posteriores criotransferencias.
Estimulación de la ovulación y monitorización
La medicación que se administra en este proceso sirve para estimular el funcionamiento ovárico y obtener el mayor número de ovocitos posible.
Se ha demostrado que el porcentaje de embarazo en un ciclo de FIV se incrementa en función del número de ovocitos recuperados, siempre que no se supere una cifra determinada a partir de la cual se incrementan el número de anomalías ovcitarias (aneuploidías).
Los ovocitos de desarrollan en el interior de los folículos, que son unas pequeñas bolsas o quistes llenas de líquido que se forman en los ovarios.
Durante el tratamiento, el número de folículos desarrollados, así como su tamaño, se miden a diario por ultrasonidos, mediante una ecografía transvaginal. Las ecografías, no permiten visualizar los ovocitos por ser éstos de tamaño microscópico.
Los folículos producen una hormona llamada estradiol, que irá aumentando con su crecimiento.
La valoración de la producción de estradiol se realiza periódicamente mediante análisis de sangre. Es importante disponer del resultado el mismo día para valorar la respuesta a la estimulación.
Según las ecografías y los análisis hormonales practicados, se decidirá la dosis del tratamiento, pudiendo variar de un día a otro en base a los resultados. El estradiol aumenta gradualmente todos los días hasta el momento de la extracción de los ovocitos, No existe un valor constante de estradiol sino que por el contrario presenta variaciones considerables entre cada mujer.
Gracias a los controles ecográficos y hormonales diarios será posible valorar el desarrollo folicular y determinar el momento más adecuado para realizar la extracción de los ovocitos.
En determinados casos, y de acuerdo con el tratamiento indicado también se pueden realizar análisis seriados de orina. Estos análisis servirán para determinar el valor de la hormona LH, que es la responsable de la ovulación. En caso de detectarse un aumento de LH, lo cual indicaría el inicio de una ovulación espontánea, se decidiría si debe cancelarse el ciclo o modificar el plan establecido.
Cancelación de un ciclo FIV
Un 12% de los ciclos de FIV se cancelan por distintos motivos relacionados con una mala respuesta a la estimulación.
Entre los más frecuentes se encuentran:
- La escasa aparición de folículos (baja respuesta).
- Los niveles hormonales bajos o con irregularidades que indican que los ovocitos que se van a obtener no serán de buena calidad.
- Una ovulación adelantada que no permite determinar con precisión la hora adecuada para la extracción de los ovocitos.
En la mayoría de los casos, la administración de un nuevo tratamiento o la modificación del ya empleado, permite intentar un nuevo ciclo de FIV tras un periodo de descanso de unos meses.
Se ha demostrado que aquellas parejas que presentan una mayor adaptación social, familiar y emocional, son las que tendrán una mayor probabilidad de concepción y de satisfacción con el tratamiento.
Es por esta razón, que en nuestro Servicio de Medicina de la Reproducción se está llevando a cabo un programa de Medicina Psicosomática, en el que se presta ayuda a las parejas para afrontar mejor la problemática de la esterilidad y su tratamiento.
Punción folicular
La punción folicular deberá llevarse a cabo justo antes de que se produzca la ovulación.
Para poder planificar la punción folicular, se induce artificialmente la ovulación mediante la administración de HCG, aproximadamente 36 horas antes del tiempo previsto para la punción. El ingreso en el centro suele hacerse el mismo día, 1-2 horas antes de la extracción de los ovocitos, y es preciso traer consigo el estudio preoperatorio y la revisión preanestésica.
La recuperación de ovocitos se realiza mediante una punción transvaginal ecoguiada:
- Los folículos se localizan por ecografía, como en los controles anteriores, y se puncionan a través del fondo de la vagina.
- Mediante un sistema de aspiración, se recoge el líquido folicular donde se halla inmerso el ovocito.
- De inmediato se procede a su identificación y valoración en el laboratorio de FIV.
La punción folicular la realiza uno de los médicos del equipo de FIV. Se practica en quirófano y es indispensable una revisión preanestésica completa en la que, según cada caso, se decidirá el tipo anestésico más adecuado (generalmente una sedación). Los líquidos foliculares obtenidos durante la punción folicular son transportados inmediatamente al Laboratorio de Fecundación In Vitro.
El embriólogo observa y valora cada uno de los ovocitos y las células foliculares que lo rodean clasificándolos según su estado de maduración. Posteriormente los distribuye en placas de cultivo apropiadas que serán mantenidas a 37º de temperatura y condiciones de humedad y gasificación apropiadas hasta el momento de la inseminación.
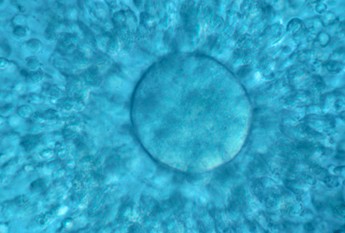
Ovocito maduro.
Si alguno de los ovocitos obtenidos no presenta el grado de madurez suficiente, el tiempo de cultivo será mayor y la inseminación se realizará después de las 6 horas de su recuperación o al día siguiente si se considera oportuno. Existen ovocitos muy inmaduros o degenerados que no cumplen las condiciones para ser inseminados por lo que se descartan.

El número de ovocitos que se obtienen por ciclo es muy variable según cada mujer. Como cifra media se obtienen 8-10 ovocitos maduros por ciclo. Es importante recordar que el número de ovocitos obtenidos puede ser diferente al número de folículos observados durante los controles ecográficos diarios.
Al día siguiente de la punción folicular se informará del número de embriones obtenidos (tasa de fecundación) y se concretará el día y hora de la transferencia.
Imposibilidad de obtener ovocitos
La imposibilidad de obtener ovocitos es excepcional, pero puede ocurrir que los folículos no sean accesibles, o que la calidad o el grado de madurez de los ovocitos no sea el adecuado. Si ello sucediera, se analizará el caso y se establecerán planes para el futuro con el fin de evitar que se repita dicha situación. Antes de iniciar un nuevo ciclo de estimulación es aconsejable dejar transcurrir algunos meses sin tratamiento alguno.
Muestra de semen
La punción folicular deberá llevarse a cabo justo antes de que se produzca la ovulación.
El día previo a la extracción de los ovocitos el ginecólogo explicará a la pareja los detalles de la recuperación del semen e indicará cómo, cuándo y donde entregar la muestra.
La muestra de semen que se utiliza para la inseminación de los ovocitos se obtendrá el día de la punción folicular. Solo en ocasiones especiales, ese mismo día se solicitará más de una muestra de semen con el fin de seleccionar mejor los espermatozoides Cuando por razones excepcionales se prevea que el varón no podrá obtener la muestra de semen el día de la inseminación, es aconsejable comentarlo con el ginecólogo para valorar la posibilidad de congelar una muestra de semen previamente al ciclo de FIV.
El proceso de congelación y descongelación puede afectar la viabilidad de algunos espermatozoides, por lo que no es aconsejable la criopreservación de muestras de semen que presenten una oligoastenozoospermia severa. La congelación debe realizarse como mínimo de 3 a 5 días antes de la extracción de los ovocitos, previa profilaxis antibiótica para evitar una posible contaminación de la muestra.
Las normas para la recogida de la muestra son las siguientes:
- Abstinencia sexual los 3-5 días anteriores a la recogida de la muestra.
- Profilaxis antibiótica para evitar una posible contaminación de la muestra.
- El semen debe de obtenerse por masturbación, tomando las medidas de higiene adecuadas.
- La muestra de semen debe entregarse en un recipiente estéril de boca ancha que previamente se le habrá entregado o que puede adquirir en una farmacia (como los de análisis de orina), debidamente identificado con el nombre, días de abstinencia y hora de la obtención.
- Es importante recoger todo el eyaculado sin que se pierda parte del semen.
- La muestra puede recogerse en del mismo centro ya que se dispone de salas de obtención específicamente habilitadas para ello. En caso de recoger la muestra fuera del centro, es importante entregarla en el Laboratorio de Andrología en un plazo máximo de una hora.
- En el momento de la entrega de la muestra se debe notificar cualquier medicación que se esté tomando o si ha padecido algún proceso febril.
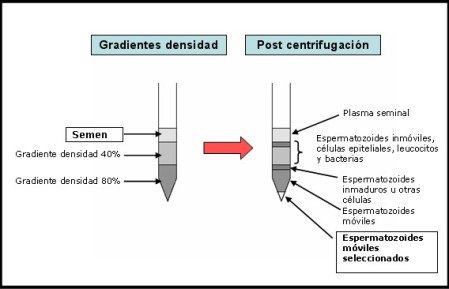
Una vez en el laboratorio, la muestra se procesa para seleccionar los espermatozoides de mejor movilidad. Los espermatozoides presentes en una muestra de semen, no tienen por si solos capacidad para fecundar el ovocito. El conjunto de cambios fisiológicos que experimentan los espermatozoides antes de adquirir capacidad fecundante, se denomina CAPACITACION.
“In vivo” la capacitación espermática tiene lugar en el tracto reproductor de la mujer. “In vitro”, el proceso puede realizarse en el laboratorio utilizando técnicas de lavado seminal y gradientes de densidad.
El procesado del semen en el laboratorio antes de la inseminación de los ovocitos, tiene dos objetivos principales:
- Lavado seminal: eliminar el plasma seminal, los espermatozoides inmóviles, los espermatozoides de baja movilidad y otras células no espermáticas.
- Gradiente de densidad: seleccionar los espermatozoides con mayor movilidad.
Es importante destacar que la concentración y movilidad de los espermatozoides obtenidos al final del procesado dependerá de la calidad inicial de la muestra.
Banco de semen
Las muestras de semen de donante del Servicio de Medicina de la Reproducción de Salud de la mujer Dexeus proceden de Bancos externos acreditados con los que se ha establecido un convenio de colaboración.
Los candidatos a donantes de semen son sometidos a un riguroso examen con el fin de evitar la posible transmisión de enfermedades a la descendencia. Este examen incluye, además del estudio de semen (seminograma), un estudio genético (cariotipo) y un estudio de enfermedades infecciosas (hepatitis, sífilis, SIDA...).
La selección de los donantes de semen se realiza de acuerdo a las características fenotípicas e inmunológicas de las mujeres receptoras (grupo sanguíneo y Rh, peso, talla, color de ojos, pelo etc.).
Los datos del donante y de la mujer receptora se mantienen custodiados en el centro en estricto anonimato.
Microaspiración espermática / Biopsia testicular
En los casos de azoospermia (obstructiva o secretora) en los que no se encuentran espermatozoides en el eyaculado pero se mantiene la producción de espermatozoides en el testículo, es posible recurrir a la extracción de los mismos mediante una sencilla intervención quirúrgica.
El mismo día de la punción folicular, el andrólogo practica en quirófano bajo anestesia local, una aspiración espermática percutánea del testículo (TESA) o si fuera necesario una biopsia testicular (TESE). El fluido o tejido obtenido se deposita en un tubo con medio de lavado apropiado y se transporta inmediatamente al laboratorio de FIV donde el embriólogo recupera los espermatozoides existentes en la muestra.
Es posible que la muestra que se consigue tras una aspiración espermática o biopsia testicular no posea espermatozoides aptos para la fecundación.
Inseminación de los ovocitos
La tasa de fecundación de los ovocitos es aproximadamente del 65-70% independientemente de la técnica de inseminación utilizada.
La inseminación de los ovocitos tiene lugar entre 4-6 horas después de su recuperación.
Existen dos técnicas:
- Inseminación convencional (FIV).
- Microinyección espermática (ICSI).
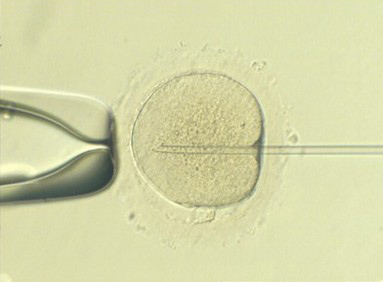
Inseminación convencional (FIV)
Para llevar a cabo la inseminación convencional, es necesario ajustar la concentración de espermatozoides móviles obtenida después de la preparación del semen, a unos 100.000 por ovocito. La técnica consiste en depositar los espermatozoides en la placa de cultivo junto con los ovocitos maduros. Las placas debidamente identificadas se mantienen a 37º de temperatura y condiciones de humedad y gasificación apropiadas hasta el día siguiente; momento en el que el embriólogo controlará si se ha producido o no la fecundación.
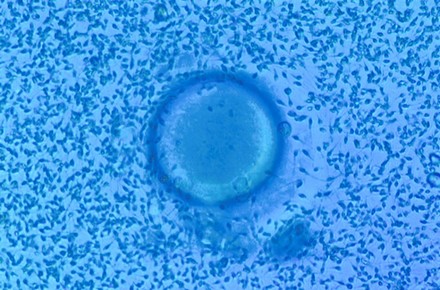
Ovocito inseminado mediante FIV convencional:
Microinyección espermática (ICSI)
Esta técnica consiste en la inyección de un único espermatozoide en el interior de cada ovocito.
La ICSI está indicada en casos de factor masculino que no pueden ser resueltos con la FIV convencional. Su aplicación viene determinada por el ginecólogo, andrólogo o embriólogo, dependiendo de las características seminales. También esta indicada en casos de esterilidad sin diagnóstico o en fallos anteriores de fecundación.
Entre 2-4 horas después de la recuperación de los ovocitos, el embriólogo elimina las células foliculares que rodean a los ovocitos permitiendo así una observación más detallada de los mismos. Los ovocitos se clasifican según su grado de maduración y se guardan en placas de cultivo dentro del incubador. Únicamente los ovocitos maduros son microinyectados.
Una vez finalizado el proceso, los ovocitos se guardan en placas de cultivo debidamente identificadas, a 37º de temperatura y condiciones de humedad y gasificación apropiadas hasta el día siguiente, momento en el que el embriólogo controlará si se ha producido o no la fecundación.
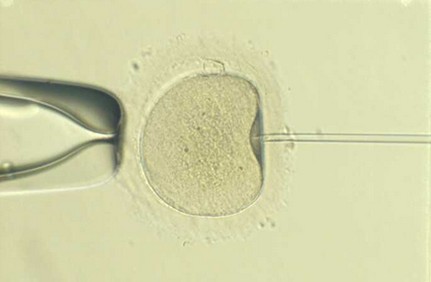
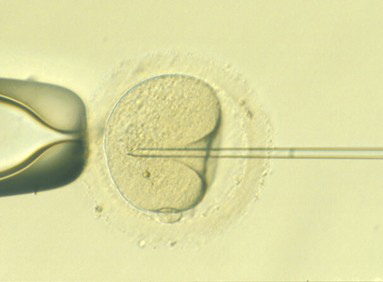
Visión de Microinyección espermática (ICSI).
Valoración de la fecundación
Transcurridas 18-20 horas después de la inseminación, el embriólogo observa al microscopio los ovocitos para verificar si se ha producido o no la fecundación. La presencia de dos pronucleos en el interior del ovocito y dos corpúsculos polares en el espacio perivitelino es indicativo de una correcta fecundación. Un pronúcleo corresponde al pronúcleo femenino y el otro al masculino. Cada pronúcleo contiene almacenado en su interior el material genético característico del miembro de la pareja del cual procede, y la combinación de ambos determinará las características genéticas del nuevo embrión.
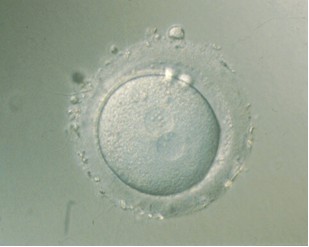
Ovocito fecundado (cigoto) en estadio de 2PN+2cp.
Algunos de los ovocitos inseminados, pueden presentar signos de fecundación errónea. Cuando esto sucede, los embriones resultantes no son viables.
En algunos casos, ninguno de los ovocitos inseminados se fecunda. La no fecundación se debe en ocasiones a un factor masculino, a un factor ovocitario o incluso a una combinación de ambos; pero existen situaciones, en las que se desconoce la causa del fallo de fecundación. Cuando no se ha fecundado ninguno de los ovocitos inseminados, se estudiará el caso para determinar cuál será la alternativa a seguir.
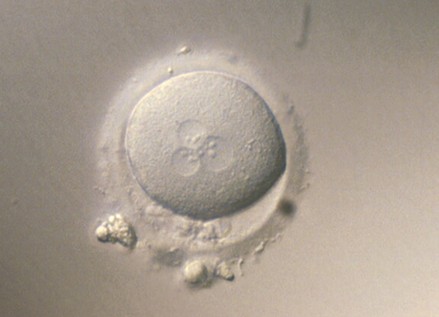
Cigoto no viable en estadio de 3PN.
Los ovocitos correctamente fecundados se depositan en placas de cultivo con un medio especial para el desarrollo embrionario y se mantienen a 37º de temperatura y condiciones de humedad y gasificación apropiadas durante uno o dos días antes de proceder a la transferencia. Durante este período de tiempo se valora la evolución de los embriones, descartando aquéllos que no sigan un proceso de división correcto.
No todos los ovocitos fecundados se desarrollan correctamente. Una división celular muy asimétrica, presencia de fragmentación y/o multinucleación son indicativos de mal pronóstico. Cuando por experiencias anteriores se considera oportuno realizar una valoración más detallada del desarrollo embrionario, el periodo de cultivo “in vitro” puede prolongarse hasta el estadio de blastocisto. En estos casos, la transferencia embrionaria se realiza 5-7 días después de la punción folicular.
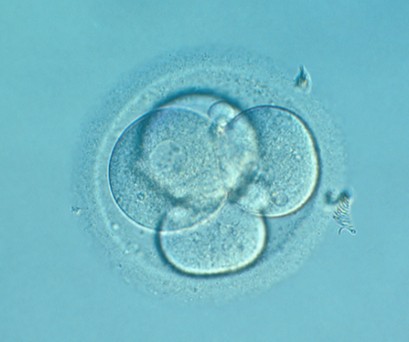
Embrión en estado de 4 células (D+2).
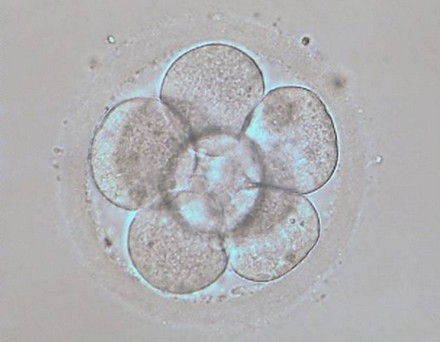
Embrión en estado de 8 células (D+3).
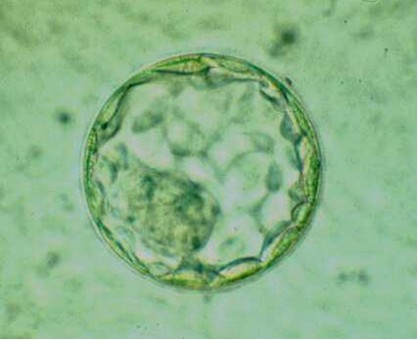
Blastocisto (D+5).
Transferencia embrionaria
El número de embriones a transferir puede variar según el caso, entre uno y tres embriones.
El ginecólogo le aconsejará cual es el número más adecuado a su caso, con el fin de darle las máximas posibilidades de embarazo y minimizar las posibilidades de embarazo múltiple.
El día anterior a la transferencia se indica a la pareja cuándo, cómo y dónde tendrá lugar la transferencia de los embriones.
En la mayoría de los casos este método es muy simple, se realiza por vía vaginal con control ecográfico y no requiere ningún tipo de anestesia. En casos especiales, la transferencia embrionaria se puede efectuar de forma transmiometrial bajo seguimiento ecográfico y con anestesia.
La transferencia embrionaria puede realizarse 2-3 días después de la punción folicular (D+2 o D+3), en el estado de 4-8 células o a los 5-6 días, en el estado de blastocisto (D+5 o D+6). El número de embriones y el día de la transferencia viene determinado por la calidad embrionaria y la edad de la mujer. Pueden considerarse también otros motivos como el factor de esterilidad, antecedentes clínicos, embarazos anteriores etc.
Antes de la transferencia el embriólogo valora los embriones eligiendo aquellos de mejor pronóstico. Los embriones seleccionados se cargan junto con una pequeña cantidad de medio de cultivo en el catéter de transferencia.
La paciente se coloca en posición ginecológica y el ginecólogo introduce suavemente el catéter a través del cuello del útero depositando los embriones en su interior. Es un proceso que no requiere anestesia y que se realiza vía vaginal bajo control ecográfico. Dura pocos minutos, pero después la paciente permanecerá 15 minutos en reposo absoluto.
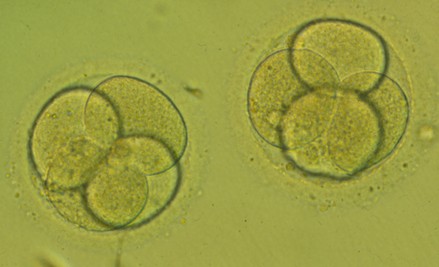
Transferencia en D+2 de dos embriones en estado de 4 células.
Bajo ningún concepto la transferencia embrionaria será de más de tres embriones por ciclo. Antes de decidir el número de embriones a transferir, se discutirá conjuntamente entre el médico, el equipo de biología y la pareja. En el supuesto de que se disponga de embriones sobrantes, que no son transferidos en el ciclo en fresco, se procederá, previo consentimiento de la pareja, a la congelación de los que evolucionan de forma favorable.
Alta y régimen de vida postransferencia
El mismo día de la transferencia, después de salir de la clínica, es conveniente estar en reposo durante unas 4 horas. En nuestro caso, aunque resida fuera de Barcelona, podrá regresar a casa pasado este tiempo o al día siguiente, utilizando el método de transporte que prefiera.
Posteriormente a la transferencia, deberá seguir el tratamiento de tipo hormonal que le haya indicado el ginecólogo, con el fin de asegurar una buena preparación del endometrio que facilite la implantación.
El régimen de vida postransferencia debe ser tranquilo evitando los esfuerzos físicos violentos, el deporte, los baños de asiento y las relaciones sexuales hasta después de haber realizado el primer test de embarazo.
Criopreservación de embriones
La criopreservación de embriones forma parte esencial de los tratamientos de Reproducción Asistida ya que permite conservar los embriones para su utilización posterior. Se pueden beneficiar de la congelación tanto las parejas que no hayan conseguido embarazo en el primer ciclo, como aquellas que lo consiguieron y luego desean intentar una segunda gestación.
En los ciclos de FIV, se realiza tras la transferencia embrionaria para guardar los embriones sobrantes o bien cuando no es posible realizar la transferencia embrionaria por motivos diversos (contraindicación médica, etc), conservándose la totalidad de los embriones obtenidos. También se recurre a esta técnica en determinados casos de preservación de la fertilidad.
La criopreservación de embriones es una técnica consolidada tanto en embriones en estado de cigoto (en D+1 de desarrollo) como en estado de células (D+2 o D+3 de desarrollo) existiendo también la opción de criopreservarlos en estado de blastocisto (D+5, +6 o +7).
CIGOTOS
La criopreservación de cigotos ofrece buenos resultados en cuanto a la supervivencia (70% - 100%) obteniendo unas tasas de gestación de alrededor del 30 %. Suele emplearse en ciclos de donación de ovocitos asincrónicos en los que no se sincroniza el ciclo de la donante con la receptora. En estos casos las tasas de embarazo sobrepasan el 40%.
CÉLULAS (D+2/+3)
En un ciclo de FIV, el estado de células es el más utilizado para la criopreservación de embriones. Durante la congelación y descongelación se puede producir la lisis de alguna o todas las células del embrión. Se consideran aptos para la transferencia aquellos embriones en los que sobreviven al menos el 50% de las células.

Embrión de 4 células (D+2) pre y post descongelación.
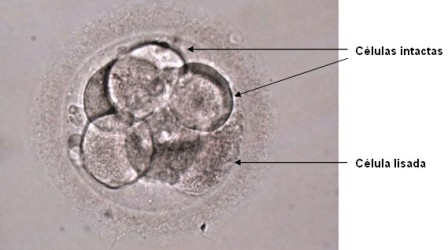
3 células intactas y una lisada. Tasa de supervivencia 75%.
El éxito de la técnica dependerá tanto de la calidad embrionaria como de su capacidad para superar el proceso de criopreservación. La tasa media de supervivencia es de un 80%. Las tasas de embarazo se sitúan alrededor del 30-35%.
BLASTOCISTOS
La criopreservación de blastocistos solo se realiza cuando se prolonga el cultivo in vitro de los embriones durante 5-7 días. Es frecuente que en estos casos no existan muchos embriones sobrantes para congelar ya que no todos los embriones alcanzan el estado de blastocisto (Tasa de blastocisto 45-50%).
La técnica de elección en estos casos suele ser la vitrificación alcanzándose tasas de supervivencia similares a las obtenidas en embriones tempranos (D+2/+3). Las tasas de supervivencia se sitúan en un 50%-80% con unas tasas de gestación que superan el 40% por transferencia.
El primer embarazo obtenido mediante la transferencia de embriones congelados en nuestro país fue en el Institut Universitari Dexeus, en el año 1987.
Después de dos décadas de experiencia en la congelación de embriones humanos se ha demostrado que esta técnica no supone un mayor riesgo en la tasa de aborto o malformaciones.
Legislación
De acuerdo con el artículo 11 de la Ley 14/2006, de 26 de mayo, sobre Técnicas de Reproducción Humana Asistida:
- Los preembriones sobrantes de la aplicación de las técnicas de fecundación in vitro que no sean transferidos a la mujer en un ciclo reproductivo podrán ser crioconservados en los bancos autorizados para ello. La crioconservación de los ovocitos, del tejido ovárico y de los preembriones sobrantes se podrá prolongar hasta el momento en que se considere por los responsables médicos, con el dictamen favorable de especialistas independientes y ajenos al centro correspondiente, que la receptora no reúne los requisitos clínicamente adecuados para la práctica de la técnica de reproducción asistida.
- Los diferentes destinos posibles que podrán darse a los preembriones crioconservados, así como, en los casos que proceda, al semen, ovocitos y tejido ovárico crioconservados, son:
- Su utilización por la propia mujer o su cónyuge.
- La donación con fines reproductivos.
- La donación con fines de investigación.
- El cese de su conservación sin otra utilización. En el caso de los preembriones y los ovocitos crioconservados, esta última opción sólo será aplicable una vez finalizado el plazo máximo de conservación establecido en esta Ley sin que se haya optado por alguno de los destinos mencionados en los apartados anteriores.
- La utilización de los preembriones o, en su caso, del semen, los ovocitos o el tejido ovárico crioconservados, para cualquiera de los fines citados, requerirá del consentimiento informado correspondiente debidamente acreditado. En el caso de los preembriones, el consentimiento deberá haber sido prestado por la mujer o, en el caso de la mujer casada con un hombre, también por el marido, con anterioridad a la generación de los preembriones.
- El consentimiento para dar a los preembriones o gametos crioconservados cualquiera de los destinos citados podrá ser modificado en cualquier momento anterior a su aplicación.
En el caso de los preembriones, cada dos años, como mínimo, se solicitará de la mujer o de la pareja progenitora la renovación o modificación del consentimiento firmado previamente. Si durante dos renovaciones consecutivas fuera imposible obtener de la mujer o de la pareja progenitora la firma del consentimiento correspondiente, y se pudieran demostrar de manera fehaciente las actuaciones llevadas a cabo con el fin de obtener dicha renovación sin obtener la respuesta requerida, los preembriones quedarán a disposición de los centros en los que se encuentren crioconservados, que podrán destinarlos conforme a su criterio a cualquiera de los fines citados, manteniendo las exigencias de confidencialidad y anonimato establecidas y la gratuidad y ausencia de ánimo de lucro.
Con anterioridad a la prestación del consentimiento, se deberá informar a la pareja progenitora o a la mujer, en su caso, de lo previsto en los párrafos anteriores de este apartado.
Embarazo
La tasa media de embarazo tras una Fecundación “in Vitro” es del 45% por transferencia oscilando entre un 10 y un 50%, dependiendo de las características de la pareja (la causa de su esterilidad, la edad de la mujer, que es uno de los factores más importantes, embarazos o abortos anteriores, etc.).
Día 14
A los catorce días de la punción folicular, es el momento de efectuar el primer control para averiguar si se ha producido el embarazo.
Si no se ha presentado la menstruación, se realizará ese mismo día un análisis de ßHCG en sangre. Si no tiene posibilidad de realizar este análisis, puede realizar un test de embarazo dos días más tarde. En el supuesto de que se haya producido la menstruación con anterioridad al día 14, debe indicárnoslo por teléfono.
En nuestro caso si reside fuera de Barcelona y no puede acudir a nuestro centro, se le explicará por teléfono los pasos a seguir para comprobar si se ha producido el embarazo.
Es importante tener en cuenta que algunos tratamientos pueden impedir la aparición de la menstruación.
Recuerde que debe estar en contacto permanente con el equipo de FIV, tanto en caso de éxito como si no se ha logrado el embarazo, con el fin de establecer futuros planes.
Antes de repetir un ciclo de FIV deberán transcurrir unos meses y en ese tiempo es conveniente seguir controlando las fechas de su menstruación.
Embarazo
El resultado del "día 14" indica si se ha producido la implantación de alguno de los embriones transferidos, pero en tal caso, como se trata de un embarazo muy incipiente, todavía será prematuro afirmar la existencia de un embarazo evolutivo.
En algunos casos, durante las dos primeras semanas, el seguimiento del embarazo se realizará mediante análisis de sangre sucesivos de la hormona ßHCG.
Si la evolución es favorable, se practicará una ecografía que confirme el embarazo y permita saber si se trata de una gestación única o múltiple. En la primera ecografía no siempre puede observarse el latido cardíaco fetal, por lo que muchas veces debe repetirse pasados unos días.
Las gestaciones múltiples son más frecuentes en FIV (20%) que en la concepción natural (1-2%). Esto es debido a que en algunos casos, la trasferencia embrionaria es de más de un embrión. En realidad, la probabilidad de obtener trillizos es muy baja. En algunos casos, la primera ecografía puede indicar la presencia d emás de un saco gestacional, que posteriormente no evoluciona. Su viabilidad se determinará mediante ecografías sucesivas que el médico indicará cuando deben realizarse.
Durante el embarazo no se seguirá ningún tratamiento especial por tratarse de una gestación que se ha producido por FIV, y sólo se atenderán las indicaciones del médico que vaya a controlar el embarazo.
En FIV, como sucede también en la concepción natural, pueden producirse abortos, embarazos ectópicos y malformaciones, que deberán ser diagnosticados y tratados en el momento oportuno.
- La tasa de aborto en FIV está alrededor del 15%, siendo más frecuentes los abortos incipientes que los de gestación más avanzada.
- El riesgo de un embarazo ectópico (gestación extrauterina) en FIV es del 1%. La ecografía es la única prueba que puede confirmar un embarazo ectópico y, en caso de producirse, se debe acudir de inmediato al ginecólogo.
- La posibilidad de malformaciones en un embarazo FIV es la misma que en la concepción natural. Normalmente, cuando un embrión es portador de alguna anomalía cromosómica, su desarrollo se detiene con rapidez, incluso antes de producirse la implantación; algunos pueden llegar a implantarse pero no siguen evolucionando más allá del tercer mes, y menos del 1% llegan a término, dando lugar al nacimiento de un niño con alguna anomalía, igual como sucede en la reproducción espontánea.
Si se desea efectuar un diagnóstico prenatal (biopsia de corion, amniocentesis) para descartar cualquier preocupación en este sentido o por pertenecer los padres a un grupo de riesgo (antecedentes familiares o edad avanzada), tendrá que indicárselo a su médico. Dichas pruebas se realizarán entre las semanas 9 y 16 de la gestación.
Parto
Para calcular la fecha prevista de parto se considera que un embarazo tiene una duración normal de 40 semanas, contando a partir de la última regla.
En las pacientes de FIV, se toma como fecha teórica de la última regla 14 días antes de la punción folicular.
El tipo de parto (vaginal o cesárea) lo decidirá el médico de acuerdo con las características de cada caso.







